Informationen zur Schilddrüse
Allgemeines zur Schilddrüsenfunktion:
Vorbemerkung:
Die Entwicklung des menschlichen Organismus wird durch Hormone gesteuert, die Schilddrüsenhormone. Dieser Steuerungsmechanismus ist offenbar sehr erfolgreich, denn er wird auch bei den Tieren, sogar den Fischen, verwendet. Offenbar sah die Evolution keine bessere Möglichkeit. Wirft man zum Beispiel eine Tablette mit Schilddrüsenhormonen in ein Aquarium mit Kaulquappen, so entstehen daraus vorzeitig Frösche.
Die Schildrüsenhormone: Thyroxin (L-T4) und Trijodthyronin (L-T3) sind relativ einfach gebaut. Es sind im Körper die einzigen Stoffe, die Jod enthalten. Wenn von „Jodmangel“ und „Jodversorgung“ gesprochen wird, so geht es eigentlich immer darum, dass wir genügend Jod bekommen, damit die Schilddrüsen-Hormonproduktion nicht gefährdet ist. Deutschland liegt in einem Jodmangelgebiet. Dass Europa eine sehr jodarme Gegend ist, verdanken wir den Eiszeiten, insbesondere der letzte großen „Würm-Eiszeit“, die vor ca. 30000 Jahren zu Ende ging. Am Ende der Eiszeit, als die Gletschermassen abschmolzen, wurde das Jod aus dem Boden gewaschen. Damals, noch während der Eiszeit wanderten über Landbrücken des teilweise ausgetrockneten Mittelmeeres die Cro-Magnon-Menschen, unsere Vorfahren, aus Afrika nach Europa. Sie lernten, sich vor der Kälte am Rande der sich zurückziehenden Gletscher zu schützen. Der Jodmangel des neu besiedelten Landes war aber ein Problem, das sie mit ihrem Intellekt nicht meistern konnten. Die Evolution half ihnen. Mit der Pubertät bekamen die kleinen Mädchen einen „Kropf“. Durch diese Vergrößerung des Organs, war dieses in der Lage effektiver Jod aus dem Blut zu entnehmen und es in die Hormone einzubauen.
Die gesunde Schilddrüse:
Allgemeines: Zunächst sind ein paar Bemerkungen angebracht.
Schilddrüsenkrankheiten können einen Menschen verändern: körperlich und/oder seelisch.
Es gibt über 50 verschiedene Schilddrüsenkrankheiten. Man kann grob zwischen zwei Betrachtungsweisen der Schilddrüsenerkrankungen unterscheiden. Bei der einen Betrachtung steht die krankhafte Veränderung des Organs im Vordergrund, bei der anderen werden die Funktionsstörungen also die Auswirkungen des Organs auf den Körper bewertet. Man unterscheidet in der Diagnostik zwischen Lokalisations- und Funktionsdiagnostik.
Schilddrüse: Bei der Geburt wiegt die Schilddrüse 2 g und bringt es beim Erwachsenen auf 18 g (Frau) bis zu 25 g (Mann). Im höheren Lebensalter schrumpft die Schilddrüse ein wenig.
Die Lage der Schilddrüse: Wegen ihrer geringen Größe ist die gesunde Schilddrüse weder zu sehen noch zu tasten. Die Schilddrüse liegt im mittleren bis unteren Drittel der vorderen Halsabschnitts vor der Luftröhre, die sie mit einem rechten und linken Lappen umgreift. Mit diesen zwei Lappen und dem vor der Luftröhre liegenden Verbindungsstück, dem Isthmus, ähnelt die Form der Schilddrüse einem Schmetterling. Diese Lappen reichen oben bis an den Schildknorpel des Kehlkopfes, und unten bis knapp oberhalb des Übergangs vom Hals zum Brustraum. Rechts und links der Schilddrüse liegen die beiden großen Halsschlagadern (Carotiden)..
Die Schilddrüse wird stark durchblutet, ca. 4 – 5mal mehr als die Nieren und 100mal mehr als Arm und Beine. Dieses Phänomen läßt sich wie folgt erklären: Drüsen wie die Bauchspeicheldrüsen produzieren ihren Saft, den sie in ein eigenes Gangsystem abgeben. Die Schilddrüse besitzt ein solches Transportmittel nicht. Die Blutgefäße müssen also ein Gangsystem ersetzen. Weiter ist zu beachten, dass die Nieren Jod ausscheiden, was dann dem Körper nicht mehr zur Verfügung stehen würde. Die Schilddrüse muss also das Jod aus dem Blut (vorher) so schnell wie möglich eliminieren, damit es nicht über die Nieren verloren geht. Die Schilddrüse gibt ihr Inkret in das Blut ab, von wo aus die Hormone an alle Körperzellen gelangen.
Der Feinaufbau und die Funktion der Schilddrüse:
Die Schilddrüse besteht, mikroskopisch gesehen, aus Läppchen, die aus einer Vielzahl mikroskopisch kleiner bläschenartiger Gebilde, den Follikeln, zusammengesetzt sind. Diese sind etwa ¼ bis ½ Millimeter groß und werden von einem Follikelepithel umgeben. Die Zellen der Schilddrüse nennt man: Thyreozyten. Sie umgeben das Zellinnere des Follikels und damit auch das im Follikel vorhandene Kolloid, in dem sich das Speicher-Eiweiß Thyreoglobulin und die in dem Thyreoglobulin gespeicherten Schilddrüsenhormone befinden. Form und Größe dieser Follikel und die Menge des Kolloids inmitten des Follikels, wie auch die Gestalt der Zellschicht, ändern sich mit dem Funktionszustand. Bei einer verstärkten Aktivität werden die Zellen vergrößert, bei verminderter Funktion flachen sie ab.
Die Bildung der Schilddrüsenhormone:
Die Schilddrüse braucht genauso wie eine Fabrik Rohstoffe. Als Rohstoff benötigte sie auch Jod, was aber nicht vom menschlichen Körper produziert werden kann, sondern von außen zugeführt werden muss. Jod wird mit der Nahrung aufgenommen, im Verdauungstrakt freigesetzt und mit vielen anderen wichtigen Stoffen ins Blut überführt. Über das Blut gelangt das Jod in die Schilddrüse. Dort werden die Thyreozyten aktiv, die das Jod aus dem Blut eliminieren und in sich aufnehmen. Dies geschieht mit Hilfe eines sog. Natrium-Jodid-Symporters. Im aktiven Zentrum dieses (Funktions-)Eiweißes befindet sich ein Häm-Molekül, welches Eisen zur optimalen Funktion benötigt (Ein Eisenmangel kann also auch zu einer Unterfunktion der Schilddrüse führen.). Innerhalb der „Fabrik“ wird das Jod in die vorbereitete Vorstufe der Hormone (Thyrosin) eingebaut, d.h. das bereitstehende Thyrosin wird, wenn es mit einem Jodatom verbunden wird, zu Monojodthyrosin. Werden 2 Jodatome eingebaut, so bildet sich Dijodthyrosin. Nun kann man entweder Monojodthyrosin mit Dijodthyrosin zu Trijodthyronin verbinden (T3), oder man verbindet Dijodthyrosin mit Dijodthyrosin und erhält Tetrathyronin (T4).
Normalerweise beträgt die Produktionsrate für T3 etwa 10% und für T4 90%. Möglicherweise wird auch nur Thyroxin produziert und ein kleiner Teil dann über eine Dejodase zu Trijodthyronin umgebaut bzw. degradiert.
Die fertigen Schilddrüsenhormone T3 und T4 werden im Thyreoglobulin gespeichert.
Werden nun Hormone benötigt, so nehmen die Thyreozyten etwas Thyreoglobulin aus dem Kolloid auf und befreien die T3- und T4-Hormone aus der Speicherform und geben diese ins Blut ab. Dort werden sie zum Transport an Transportglobuline gebunden.
Nur T3 ist wirksam. T4 ist das Reservoir, aus dem die einzelnen Organe durch Dejodasen das benötigte T3 herstellen. Die Schilddrüse und die Leber sind die wichtigsten Organe, die mit Dejodasen aktives T3 (auch für andere Organe) herstellen. Das harmlose T4 „patrouilliert“ also durch den ganzen Körper und kann jederzeit von den Zellen aufgenommen werden. Wenn eine Zelle das wirksame T3-Hormon benötigt, spaltet sie ein Jodatom von dem T4. Die blitzschnelle Bereitstellung von T3 ist nützlich, auf der anderen Seite aber auch gefährlich, falls das System gestört ist.
Der Hauptteil der Schilddrüsen-Hormone ist daher nicht frei, sondern an Transportproteine (TBG, TTR, TBA, TBPA, SHBG) gebunden und wird zunächst in inaktiver Form in den Blutkreislauf abgegeben. Sie liegen im Blut zu über 99 % (T4 zu 99,95 %, T3 zu 99,7 %) in an Proteine gebundener Form vor, und erst bei Bedarf bildet der Körper aus den gebundenen Schilddrüsenhormonen freie aktive Hormone. Dabei wird freies T4 (fT4) durch einfache Freisetzung aus seiner Eiweißbindung gebildet.
Die Konzentration an freien T3 und T4 wird relativ konstant gehalten.
Die Wirkung der Schilddrüsenhormone:
Die Schilddrüsenhormone wirken an sämtlichen Köperzellen. Schon vor der Geburt fördern sie Wachstum und Entwicklung. Eine Hauptwirkung der Hormone ist die Förderung der Energiegewinnung (ATP) und -umwandlung aus Nahrungsenergie (Glucose). Die Schilddrüsenhormone beeinflussen alle Stoffwechselvorgänge (Glukolyse/Zitronensäurezyklus/Atmungskette) in allen Zellen. Während der Energiegewinnung benötigt die Zelle Sauerstoff, z. B. als Endaktzeptor von positiven H-Ionen und produziert (meist als Nebenprodukt) Wärme. Bei einer Schilddrüsenunterfunktion friert der Mensch, bei einer Überfunktion schwitzt er.
Die Schilddrüsenhormone wirken auf:
– Energiehaushalt
– Temperaturregulation
– Eiweiß-, Fett-, Kohlenhydratstoffwechsel
– Muskelstoffwechsel
– Mineralhaushalt
– die Nervenleitgeschwindigkeit
– körperliche und geistliche Leistungsfähigkeit
– andere Drüsen (z. B. Keimdrüsen)
– das psychische Befinden
Man kann die Funktionen und ihre Bedeutungen der Schilddrüsen eigentlich nur verstehen wenn sie gestört sind. Will man sich aber den Krankheiten zuwenden, muß man sich zuerst den Grundlagen, hier dem „Regelkreis“ zuwenden, da die Schilddrüse nicht alleine für sich nur arbeitet, sondern Teil eines komplizierten Regelsystems sind. Will man die Sache auf den Punkt bringen, so könnte man sagen, dass die Schilddrüsenhormone die Geschwindigkeit des (unbewussten) Lebens steuern: Geht es zu schnell, überschlägt sich alles. Geht es zu langsam, gibt es kein Ergebnis in der vorgegebenen Zeit. In beiden Fällen würde – bezogen auf das Denken – „gesteigerte Nervosität“ – als Symptom angegeben werden.
Schilddrüsenhormone steigern den Energieverbrauch, was zu einer Reduktion des Körpergewichts führen würde, gleichzeitig steigern sie aber auch den Appetit. Diese Effekte heben sich normalerweise auf, und im Regelfall sind Schilddrüsenhormone bei ihrer therapeutischen Anwendung gewichtsneutral.
Der Regelkreis:
der Behandlung Es ist für den menschlichen Körper lebenswichtig, dass Schilddrüsenhormone immer in der richtigen Konzentration und zur rechten Zeit an den Verbrauchsorten vorhanden sind. Dies kann aber nur gewährleistet werden, wenn die Produktion und das Freisetzen von Schilddrüsenhormone aus der Schilddrüse regelhaft funktioniert.
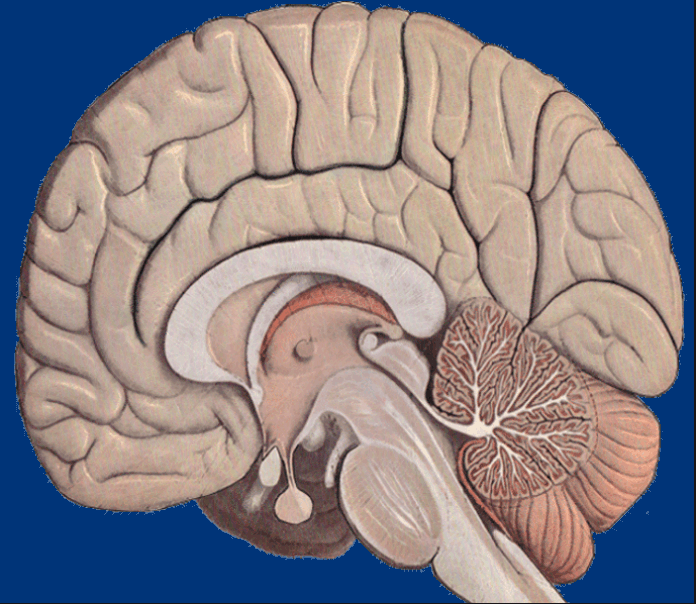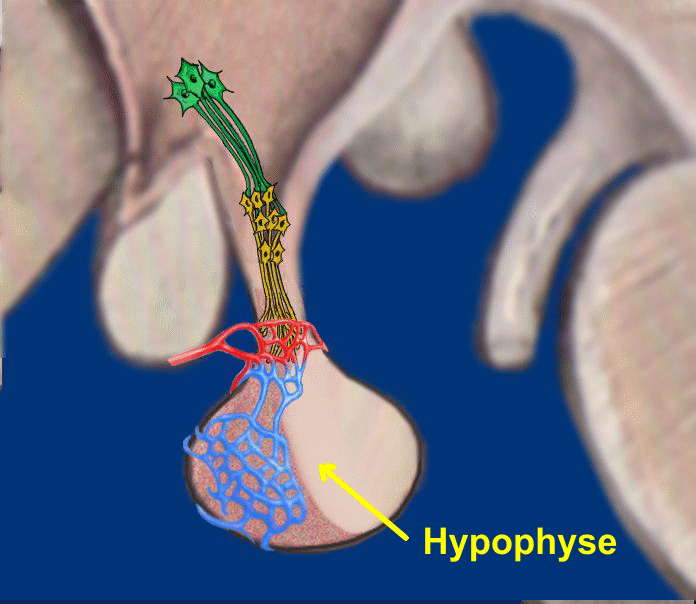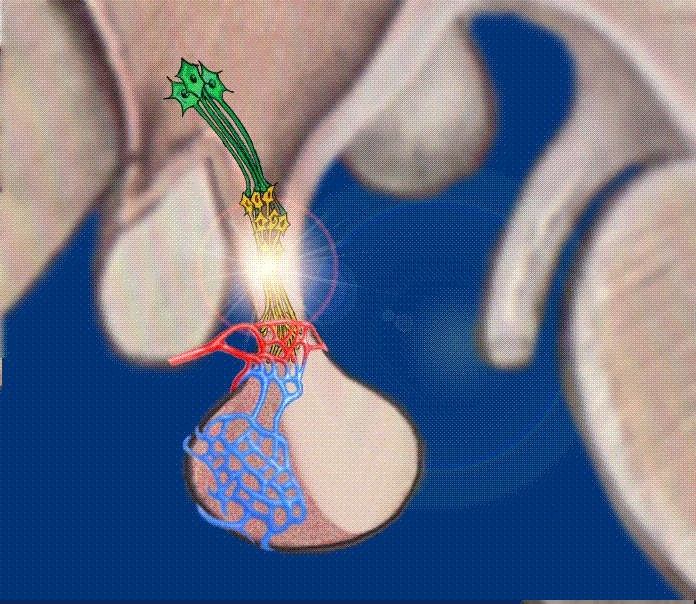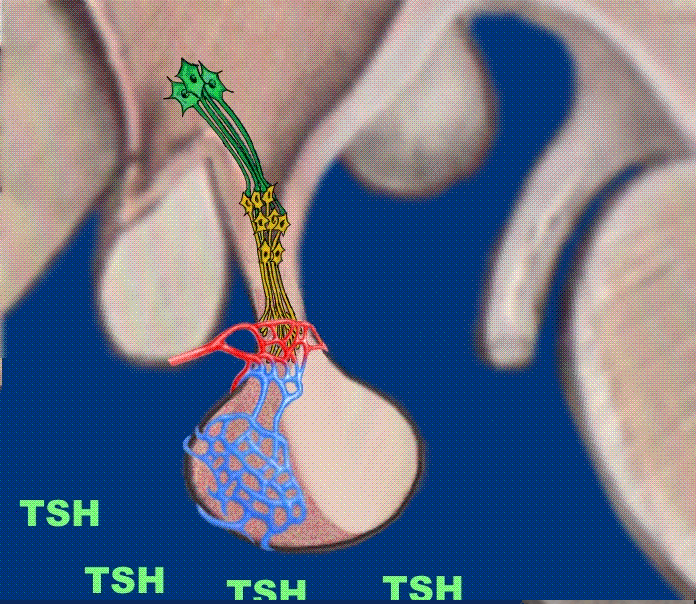
Das komplexe Zusammenspiel dieser Prozesse bedarf eines übergeordneten Zentrums. Das Kontroll- und Steuerorgan ist die Hirnanhangsdrüse (Hypophyse). Sie ist knapp bohnengroß und mit einem Stiel an der Schädelbasis mit dem Hirn verbunden. Die Hypophyse wird wiederum von dem darüber im Zentrum des Hirns befindlichen Hypothalamus ‚regiert‘.
Über das Blut wird dem Hypothalamus und der Hypophyse jederzeit die aktuelle Konzentration der Schilddrüsehormone im Blut mitgeteilt und damit die Arbeitsleistung der Fabrik. Die Menge von T3 und T4 wird abgelesen und offenbar auch, ob alles andere mit den Hormonen qualitativ stimmt. Über diese bloße Kontrolle hinaus hat die Hypophyse auch die Möglichkeit in das Geschehen einzugreifen: Sinkt die Hormonkonzentration im Blut ab, ist eine Regulation nötig. Das Aufsichtsorgan Hypophyse veranlasst auf der einen Seite die Schilddrüse dazu, mehr Produkte ins Blut abzugeben, d. h. die Schilddrüse räumt ihre Lagerstätte. Auf der anderen Seite sorgt der Aufseher für langfristigen Nachschub: Er bewirkt, dass der Rohstoff Jod verstärkt resorbiert wird, und vor allem, dass die Synthese der Hormone beschleunigt wird.
TSH: Es ist der Botenstoff der Hirnanhangdrüse zur Regulierung der Schilddrüsenfunktion. (Abkürzung von : Thyreoidea stimulierendes Hormon). Das von der Hypophyse ins Blut abgegebene TSH besitzt mehrere Wirkungen: Es fördert die Jodaufnahme in der Schilddrüse, regt die Hormonsynthese in der Schilddrüse an und sorgt für die Abgabe von T3 und T4 ins Blut. Es kann auch die Wirksamkeit von Insulin verändern und greift somit auf den Zuckerstoffwechsel ein.
Die geschilderten Fakten sind insofern wichtig für Schilddrüsenkranke, als man im Blut T3, T4 und TSH bestimmen kann und auf diese Weise prüfen kann, ob der Regelkreis richtig funktioniert. Der Regelkreis kann im Krankheitsfall gestört sein.
Der TSH-Wert (…..viel diskutiert und häufig doch nicht verstanden.)
Bei den allgemeinen Informationen wurde der Regelkreis vorgestellt. Hier geht es jetzt speziell um den TSH-Wert. Die Infographik zeigt, wie TRH auf die Hypophyse wirkt mit dem Effekt, dass schwallartig TSH freigesetzt wird.
Die Produktion von TSH in der (TSH-produzierenden) Zelle erfolgt kontinuierlich. Das TSH wird dann in kleinen Bläschen (sekretorischen Vesikeln) an der Zellwand deponiert, und bei einem TRH-Impuls öffnen sich die Bläschen und – abhängig von der Intensität des TRH-Impulses – gelangt jetzt schwallartig (impulsartig) eine bestimmte Menge von TSH in das Blut.
Dieser TSH-Impuls findet in der Nacht (kurz nach Mitternacht) statt und, wenn man zu diesem Zeitpunkt das TSH im Blut misst, erhält man bei Schilddrüsengesunden Werte, die 50% – 100% höher sind als die Tageswerte. Es werden auch höhere Werte bei Menschen mit einer versteckten Unterfunktion gemessen. Im weiteren Verlauf der Nacht finden die TSH-Moleküle ihre Rezeptoren, die im Wesentlichen in der Schilddrüse sitzen.
Die Schilddrüse reagiert auf den TSH-Impuls: Es werden Schilddrüsenhormone aus dem Kolloid durch die Zelle durch in das Blut transportiert. Gleichzeitig beginnt die Zelle, neue Schilddrüsenhormone zu synthetisieren.
Diese Vorgänge sind in den Morgenstunden abgeschlossen. Die abgegebenen Schilddrüsen-Hormone (eigentlich nur das T3) entfalten ihre Wirkung (insbesondere im Herzmuskel), der Mensch wird wach und ist jetzt auch leistungsfähig.
Sobald der Mensch wach ist, findet man die verschiedenen Hormone in den angegebenen Referenzwerten im Blut.
Wenn jetzt TSH im Blut gemessen wird, liegt es (meist) in der Nähe von 1,0 mU/l. Wir messen im Blut also nicht, was gewirkt hat, sondern das, was übrig geblieben ist. Auch, wenn es ‚hypersensitiv‘ gemessen wird, die eigentliche Wirkung ist vorbei und Schlussfolgerungen über die Schilddrüsenfunktion aus dem übrig gebliebenen TSH über die Schilddrüsenfunktion zu treffen ist ‚gewagt‘.
Ein TSH-Wert von 6,0 mU/l in der Nacht entspricht: 10 hoch 6 = 1 Million TSH-Mess-Einheiten. Wenn nur noch 1,0 mU/l am Tag übrig geblieben sind, dann müssen also rein rechnerisch: 1Million -10 irgendwo anders sein: sie sind nämlich an den Rezeptoren. Dort wirken sie, sie können aber nicht gemessen werden.
Dazu ein Beispiel: Das Zuhause der TSH-Moleküle sei die Hypophyse, von wo sie ja kommen. Vergleichen wir sie jetzt mit Schülern, die ihr Zuhause verlassen und (via Blutbahn) in die Schule (die Schilddrüse) gehen. Um 9 Uhr sind fast alle Kinder in der Schule und auf den Straßen sind nur noch wenige anzutreffen. Können wir aus der Anzahl der Schüler auf den Straßen um 9 Uhr eine Aussage über die Effektivität der Schule treffen? – Wohl kaum. Natürlich sind am Sonntag viel mehr Schüler auf den Straßen zu finden, man wird aber nicht dies als Anlass nehmen, mehr Lehrer einzustellen. – Zugegeben, das Beispiel ist provokant und nur mit Einschränkungen zu verwenden, es zeigt aber die Problematik der TSH-Bewertung gut. Das, was man bei manchen Vorträgen über den TSH-Wert hört, ist m.E. nicht realitätskonform. Diejenigen, die den TRH-Test ‚verteufelt‘ haben, haben Schaden angerichtet.
Damit nicht genug: Wie hCG (β-HCG wird im Schwangerschaftstest nachgewiesen) ist TSH ein Glykoprotein-Hormon. Es hat eine TSHα- und eine TSHβ-Untereinheit. Die α-Untereinheit ist identisch mit der von hCG (humanes Choriogonadotropin), FSH (Follikel stimulierendes Hormon) und LH (Luteinisierendes Hormon). Die β-Untereinheit ist für die TSH-spezifische Wirkung verantwortlich. (Da die β-Untereinheit von hCG ähnlich ist, erklärt sich hierdurch die Stimulation der Schilddrüse bei hohen hCG-Konzentrationen.) Die Peptidketten im TSH sind mehrfach glycosyliert, was zu einer Stabilisierung führt. Bei der Messung von TSH im Labor wird eine Immunreaktivität gemessen, die von der Glycosylierung abhängt. Die Stoffmenge und die biologische Aktivität hängen meistens mit der Glycosylierung zusammen, aber nicht immer. Es gibt Menschen, die im TSH-Molekül einen anderen Glycolysierungsgrad haben, was dazu führt, dass diese Menschen im Labor (aber nicht in der Realität) einen individuell niedrigen oder einen individuell höheren TSH-Wert haben. – Wenn man also nur auf den TSH-Wert sieht, kann man nicht allen Patienten gerecht werden.
…..Und da ist dann noch etwas, was wichtig ist und selten bedacht wird:
Der TSH-Sollwert, den ein Mensch als Gesunder hatte, ist nicht als Zielwert bei seiner Therapie im Falle einer Erkrankung der Schilddrüse geeignet. Unter einer LT4-Therapie bilden sich andere Gleichgewichte im Vergleich zum gesunden Zustand. Und dies muss (!) bei der Therapie berücksichtigt werden. Bei Patienten nach totaler Thyreoidektomie wurden unter hohen LT4-Dosen eine Konversionsschwäche beobachtet, die zu einer Dissoziation von sowohl FT3 und FT4 als auch FT3 und TSH führte. Selbst ein Pat mit völlig supprimiertem TSH kann daher durchaus noch niedrige FT3-Spiegel aufweisen. Ein normales TSH und im Einzelfall sogar supprimiertes TSH bei LT4-Substitution bieten daher also keine Garantie dafür, dass im Gewebe ein normaler T3-Spiegel und damit eine Euthyreose vorliegt.
Es gilt einmal mehr: Behandelt werden soll der Patient und nicht sein TSH-Wert!
Wie erklärt man denn einen niedrigen TSH-Wert bei Substitution von Schilddrüsenhormonen?
Antwort: Bei einer Substitution von Schilddrüsenhormonen kommt es nach der Resorption im Magen und im oberen Dünndarm zeitlich limitiert zu einem Anstieg von FT4 (‚freies‘ L-Thyroxin) und ggf. auch von FT3 (‚freies‘ Trijodthyronin, dem eigentlich wirksamen Hormon). Der Begriff ‚frei‘ besagt, dass keine Bindung an ein Transportglobulin (die Schilddrüsenhormone werden von sog. Transporteiweißen transportiert) vorliegt. Und es dauert tatsächlich einige Stunden, bis die Transportglobuline die ‚freien‘ Hormone vollständig eingefangen haben und in die Eiweißbindung nehmen. Ca. 99% der Hormone befinden sich in einer Bindung an Transportglobuline. Diese Hormone sind natürlich nicht biologisch wirksam und zur Beurteilung der Schilddrüsenfunktion ungeeignet. – Wenn man also nach der Einnahme von Schilddrüsenhormonen FT4 und FT3 im Serum bestimmt, dann findet man temporär erhöhte Werte. Aus diesem Grund werden die Patienten, die mit Schilddrüsenhormonen substituiert werden, aufgefordert, am Tag der Untersuchung mit Blutabnahme keine Hormone einzunehmen. Die Begründung: Der interne Messfühler der TSH-produzierenden Zellen in der Hypophyse bei einer T3-Substitution glaubt, es befände sich zu viel T3 im System. Er reguliert sich nach unten ….. und schon ist er da, der erniedrigte Wert für TSH. Bei Substitution mit T3 resultiert immer – sofern die Therapie suffizient ist – ein erniedrigter Wert für TSH.
Es gibt aber gute Gründe, dass die Patienten auch am Tag der Blutabnahme ihre Schilddrüsenhormone einnehmen. Wenn eine Resorptionsstörung vorliegt und nicht alle Hormone im Magen aufgenommen werden, dann kann das nur sicher festgestellt werden, wenn die Werte z.B. 3 Stunden nach der Einnahme der Hormone NICHT erhöht sind. Ich konnte so bei einer Vielzahl von Patientinnen die Ursache der Unwirksamkeit der Behandlung aufdecken. Und gar nicht so selten handelte es sich um den Befall des Magens mit Helicobacter. Wenn dieser (harmlose) Keim eradiziert worden ist, war die Behandlung effektiv. Darüber hinaus sind die Werte (insbesondere der TSH-Wert) ja auch dann verändert, wenn die Hormone am Tag der Blutabnahme nicht eingenommen worden sind: Die normalen Referentwerte gelten nur für Unbehandelte. Die Veränderung ist nur nicht so drastisch. Wenn also bei Behandelten die Referenzwerte für Unbehandelte zur Festlegung der Dosis herangezogen werden, dann wird falsch dosiert – meistens zu niedrig.
Fazit: ein erniedrigter TSH-Wert bei T3-Substituion ist ’normal‘. Er muss nicht korrigiert werden.
Die Wirkung der Schilddrüsenhormone (so verstänlich wie möglich erklärt)
Allgemeines:
Die Wirkung der Hormone ist nur bedingt abhängig von deren Menge bzw. Dosis, was Patienten und (erstaunlicherweise) vielen Ärzten nicht geläufig ist. Man geht offenbar davon aus, dass eine größere Menge von Schilddrüsenhormonen auch mehr bewirke. – Wirkung und Menge haben aber bei Hormonen keinen zwingenden Zusammenhang, was sich schon daraus erklärt, dass die Menge der Schilddrüsenhormone so gering ist, dass eine ‚stoffliche‘ Wirkung nicht erwartet werden kann. So kann ein Chemiker den Wirkstoff (z.B. L-Thyroxin) in einer Tablette nicht auf chemischem Weg nachweisen. Bei Konzentrationen von Mikrogram, Nanogramm oder gar Pikogramm existieren keine verlässlichen chemischen Reaktionen. Man ist auf Verstärker und Tricks bei der Messung angewiesen. Für die Messung von FT4 und FT3 (freies und biologisch wirksames L-Thyroxin bzw. Trijodthyronin) werden z.B. sog. Radioimmunoassays eingesetzt: es werden (als Verstärker) Immunreaktionen in Verbindung mit Isotopen von Jod zur Messung verwendet.
Ein Beispiel soll dies besser verständlich machen: Hormone sind Botenstoffe. Sie liefern Informationen (wie früher eine Brieftaube oder heute ein eingeschriebener Brief) die der Empfänger quittieren muss. Die Information von T3 (an eine Herzmuskelzelle) am Morgen könnte so formuliert werden: “Ich bin gesund, der Tag ist da, fang an im Tagesmodus zu arbeiten!“. Bei dieser Anweisung wird klar, dass man die Dosis nicht verdoppeln kann und eine doppelte Wirkung nicht biologisch durchgesetzt werden kann. Die Menge von T3 kann sinnvollerweise nur soweit gesteigert werden, wie empfangsbereite Rezeptoren existent sind. Darüber hinaus ist keine zusätzliche Wirkung möglich.
Ein weiteres Beispiel zum besseren Verständnis: Ein junger Mann sagt zu einer jungen Frau, dass er sie liebe. Die Information: „Ich liebe Dich!“ ist banal und eindrucksvoll. Wenn die junge Frau schon seit mehreren Wochen darauf gewartet hat, dass dieser junge Mann die drei entscheidenden Worte endlich sagt, dann wird sie, wenn diese Information (‚Ich liebe Dich‘) kommt, maximal reagieren. Falls der junge Mann die Dosis verdoppelt und die Worte wiederholt, wird die Wirkung nicht stärker ausfallen können: sie war ja bereits maximal.
Indirekte Wirkung von T3:
Bei der sog. ‚klassischen‘ Wirkung von T3 besetzt dieses Hormon einen Rezeptor neben dem Zellkern und beeinflusst die Arbeitsweise des Zellkerns, der jetzt die Zell-Organellen entsprechend der neuen ‚Dienstanweisung‘ arbeiten lässt. Es dauert eine Zeit, bis eine geänderte Dienstanweisung Effekte zeigt. Dafür ist die Wirkung aber nachhaltig.
Beispiel: Wenn am Morgen die aktiven Schilddrüsenhormone (T3) von der Schilddrüse in die Blutbahn abgegeben werden, dann besetzen sie vor allem die T3-Rezeptoren im Herzen. Die aktivierten T3-Rezeptoren neben dem Zellkern wirken in diesen hinein, und er ändert seine Arbeitsweise: Er steigert die Herzfrequenz und lässt einen Stoff produzieren, der die Kontraktion der Muskelfibrillen vertieft. Die Kontraktionskraft des Herzens nimmt zu, die Entleerung in der Systole ist vollständig. Dadurch steigt auch der systolische Blutdruck. Der diastolische Blutdruck sinkt, was im Wesentlichen dadurch zustande kommt, dass T3 ein eigenständiger ‚Vasodilatator‘ ist: unter Einwirkung von T3 erweitern sich die peripheren Gefäße. Der Gefäßwiderstand sinkt, die Nachlast des Herzens wird geringer. Der mittlere Blutdruck bleibt konstant, er kann auch geringfügig absinken. – Mit dem aktivierten Kreislauf fühlt sich der Mensch fit und leistungsfähig. (Wenn am Morgen nicht genügend T3 zur Verfügung steht, ist das Aufstehen und Wachwerden verzögert und erschwert, diese Menschen fühlen sich am Morgen nicht leistungsfähig.)
Direkte Wirkung von T3:
Über T3-Rezeptoren an der inneren Zellwand und in den Mitochondrien (Sauerstoff wird in den Mitochondrien in chemisch verwertbare Energie umgewandelt, sie können als Kraftwerke der Zellen bezeichnet werden) werden Signalwege beeinflusst, was insbesondere den Zuckerstoffwechsel, die Muskelfunktion und die Wärmeregulation betrifft. Die Beeinflussung der Funktion der Mitochondrien ist schnell und direkt.
Kontrolle der T3 – Wirkung:
T3 entsteht im Regelfall aus T4, indem ein Jodmolekül an definierter Stelle entfernt wird. Die Bereitstellung von T4 und die Aktivität der verschiedenen Dejodasen regulieren Menge und Wirkung von T3 in der Zelle. Hinzu kommt, dass Schilddrüsenhormone nicht diffundieren, sondern aktiv transportiert werden, was ebenfalls regulierend wirkt.
T3 – Hyperthyreose:
Wenn zu viel T3 vorhanden ist, könnten die Kontrollelemente regulierend eingreifen. Wenn aber die Zelle ständig auf Arbeit geschaltet wird und kaum noch Erholungsphasen vorliegen, dann führt das zum Krankheitsbild der Hyperthyreose. Die Zellen verbrauchen ihre Reserven und sind schließlich ‚erschöpft‘, was ihre Funktion in Frage stellt. – Im ‚Tagesmodus‘ hat das Herz eine etwas schnellere Schlagfolge als in der Nacht. Wenn ohne Pause – sobald der T3-Rezeptor frei ist – ein T3-Hormon erneut die Schlagfolge steigert, dann entsteht am Ende eine Tachykardie (Herzrasen).
Substitution von T3 (Trijodthyronin):
Wenn T3 (Trijodthyronin) substituiert wird, dann liegt es zunächst als ‚freies‘ – also biologisch wirksames – Hormon im Blut. Es entfaltet dann nicht nur die gewünschte Wirkung (z.B. die Aktivierung eines T3-Rezeptors im Herzen, der dafür sorgt, dass der Mensch wach und leistungsfähig ist), sondern auch die Hypophyse, die jetzt irrtümlich glaubt, dass die Schilddrüse zu viel T3 produziert. Konsequenterweise wird der TSH-Wert heruntergeregelt. Er ist dann erniedrigt und bei größerer T3-Menge sogar supprimiert.
Aber Achtung! Das geschieht am Morgen z.B. um 7 Uhr und nicht in der Nacht. Nach einiger Zeit (später Vormittag) ist FT3 im Blut nicht mehr artifiziell erhöht. – Die am Morgen besetzten Rezeptoren entfalten ihre ‚klassische‘ Wirkung. Am Abend sind sie nicht mehr aktiviert. Der Mensch wird müde und kann auch schlafen. (Bliebe die Wirkung konstant, wäre ein Einschlafen erheblich gestört.)
Wenn dann nach Mitternacht (um ca. 1 oder 2 Uhr) der TSH-Impuls für die Organisation der Schilddrüsenhormonfreisetzung durch die Schilddrüse von der Hypophyse erfolgt, dann ist die Hypophyse zu diesem Zeitpunkt nicht mehr supprimiert.
D.h. die Behauptung einer vollständigen Suppression von TSH ist falsch, denn diese Aussage gilt nur für den Zeitpunkt der Blutabnahme in den Morgenstunden. Durch die zirkadiane Regelung der Hypophyse bleibt der TSH-Wert am Tag erniedrigt, er wird erst nach Mitternacht wieder erhöht.
Völlig anders ist die Situation, wenn z.B. bei Morbus Basedow oder einer funktionell wirksamen Autonomie dauerhaft, also auch in der Nacht, T3 in den Körper geschleust wird. Jetzt ist die zirkadiane TSH-Ausschüttung tatsächlich behindert und supprimiert, und es entstehen unerwünschte und krank machende Wirkungen von T3.
Es ist nach meiner Meinung unprofessionell, wenn unterstellt wird, dass die Symptome und Folgen bei einem Morbus Basedow oder bei einer autonomen Stimulation der Thyreozyten auch bei einer Substitution mit T3 (in physiologischer Dosierung) eintreten würden.
Vor einer Substitution mit T3 muss also sichergestellt sein, dass keine Autonomie und keine immunogene Stimulation der Thyreozyten vorliegt: Hierbei ist es wichtig, dass auch ein ‚latenter‘ Morbus Basedow und eine ‚kompensierte‘ Autonomie ausgeschlossen werden, was im Einzelfall kompliziert sein kann.
Eine Szintigraphie wäre meist in der Lage, die Situation zu klären. Diese Indikation existiert aber nicht in den Leitlinien. Und ‚ärztliche Stellen‘ dürften mit einer derartigen Fragestellung überfordert sein.