Zu Beginn die Nidation
Wenn ein Spermium in eine Eizelle eindringt, beginnt zwar nicht „das Leben“, aber es entsteht ein noch nicht von alleine lebensfähiges Lebewesen, ein Embryo. – In diesem Augenblick wird aus einer Frau eine Schwangere. Und zu diesem Zeitpunkt weiß sie noch nicht, dass sie schwanger ist. Auch die Eierstöcke und selbst der Uterus, die Fruchthöhle, wissen noch nichts von der Existenz eines Embryos. Einzig und allein der Embryo weiß, dass er da ist und leben will. (Diese Tatsache ist offenbar vielen, darunter auch Fachleuten, nicht wirklich klar.)
Aber wie kann sich eine einzelne Zelle denn bemerkbar machen? Zunächst sinkt der frisch entstandene Embryo in die Schleimhaut und es kommt zum Kontakt mit den Endometriumzellen. Und jetzt verkündet er allen, die seine Botschaft verstehen können: „Ich bin da, und ich will leben!“ – Diese Botschaft ist verpackt in ein Hormon, dem Beta-HCG (β-HCG). (Hormone sind Botschaften, so wie Briefe, mit der Adresse des Empfängers und häufig mit der Forderung, den Empfang zu bestätigen.)
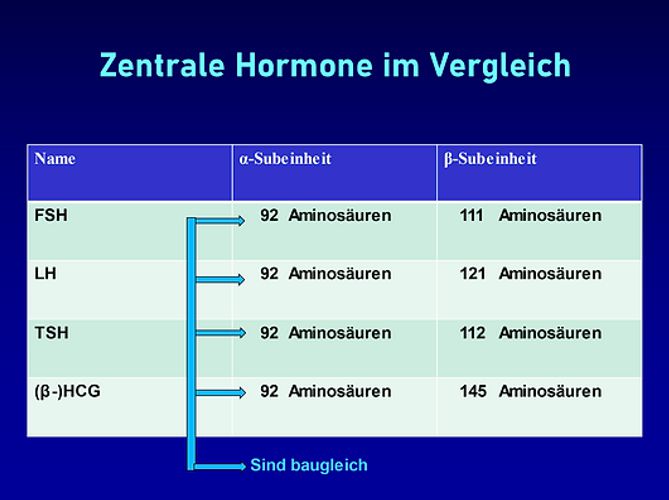
Der Embryo produziert also bei der Nidation β-HCG. Die α-Subeinheit von β-HCG ist baugleich mit der α-Subeinheit von TSH, LH, und FSH; sie führt zu keiner Aktivierung am jeweiligen Rezeptor. Es sind vielmehr die unterschiedlichen β-Subeinheiten, die für die hormonelle Wirkung entscheidend sind. Dabei unterscheiden sich diejenigen von β-HCG und TSH nur gering. Daher ist es nicht verwunderlich, dass auch β-HCG am TSH-Rezeptor andocken kann und eine Aktivierung der Zelle herbeiführt. – Es erinnert ein Bisschen an eine komplexe Schließanlage, wo Beta-HCG der General-Schlüssel ist, der auch in die anderen Rezeptoren passt und dort zu einer (modifizierten) Aktivierung führt.
Es ist vor allem die Wirkung von β-HCG, die zu niedrigen TSH-Werten und manchmal auch einer Hyperthyroxinämie in der Frühschwangerschaft führt. Mit einer Hyperthyreose hat diese Hyperthyroxinämie wenig gemeinsam, denn selbst bei hohen Werten für L-Thyroxin sind die Schwangeren in der Regel klinisch euthyreot. (Das liegt wohl auch daran, dass die Dejodase vom Typ1 das im Überschuss gebildete T4 nicht in das aktive T3 verwandelt.)
Es ist aber auch bekannt, dass das Endometrium über TSH-Rezeptoren (und auch T3- und T4-Rezeptoren) verfügt. Das vom Embryo produzierte β-HCG wirkt sachlogisch auch hier stimulierend auf die Endometriumzellen, die bei gesteigerter Aktivität eine ‚andere – bessere – klebrigere‘ Schleimhaut aufbaut, was die Nidation fördert und verfestigt. – Und nun ist von besonderer Bedeutung, dass die Endometriumzellen selber eine Variante von β-HCG, das „Beta-HCG-Gen-7“ produzieren. Diese Unterform fördert die Ausbildung von Gefäßen im Trophoblasten und fördert die Entwicklung einer Plazenta.
Wenn bei einer Schilddrüsenfunktionsstörung hohe TSH-Konzentrationen vorliegen, dann besetzt das TSH die Rezeptoren im Endometrium ohne eine Aktivierung auszulösen. Gleichzeitig verhindert es, dass β-HCG den Rezeptor besetzen kann. Eine Schwangerschaft wird damit unwahrscheinlicher.

Die zentralen Hormone, die die Fertilität steuern, haben alle eine baugleiche α-Subeinheit. Auch TSH (Thyreoidea stimulierendes Hormon) hat diese Subeinheit und gehört damit zu dieser Gruppe von Hormonen.
In der 4. Woche misst der Embryo 1.5 bis 3.5 mm. Nach 28 Tagen misst er ca. 4-6 mm. Beta-HCG wird im Urin in mU/ml gemessen: in der 3. SSW 6-70mU/ml. Dass das im Urin gemessene β-HCG nur vom Embryo stammt, ist bei den gemessenen Mengen unmöglich, zumal seine im Aufbau befindliche Plazenta noch nicht funktionstüchtig ist. Die Mengen im Urin werden aber sofort nachvollziehbar, wenn der gesamte Uterus an der Produktion beteiligt ist und dabei auch den Anteil liefert, der in den Urin ‚überschwappt‘. (Hunde und Katzen können das TSH im Urin riechen und wissen manchmal vor ihrem Frauchen, dass diese schwanger ist.)
Ein weiterer wichtiger Adressat von Beta-HCG ist der LH/HCG-Rezeptor im Ovar. Dort setzt sich Beta-HCG fest und wirkt deutlich länger und intensiver als das luteinisierende Hormon (LH). Beta-HCG scheint LH sogar vom Rezeptor zu verdrängen bzw. dieser hat eine höhere Affinität zu Beta-HCG als zu LH.
Erst jetzt wird Progesteron in größerem Umfang produziert.
Man kann davon ausgehen, dass β-HCG entweder vom Embryo oder einer Endometriumzelle stammend über den TSH-Rezeptor weitere Endometriumzellen aktiviert und in einen ‚Schwangerschaftsmodus‘ versetzt. Da die Endometriumzellen auch Rezeptoren für T3 haben, dürfte auch T3 stimulierend wirken. – Das im Urin gemessene β-HCG stammt nur vom Uterus.
.